New Focus
임신 39주 직후 저위험 초산부에서의 유도분만

서울대학교병원 산부인과 박찬욱
‘유도분만’이란, 양막파수 또는 자연진통이 없는 상황에서 진통을 유도하는 것으로, ‘임신유지’에 비해 분만하는 것이 산모 또는 태아에게 이득이 된다고 판단될 때 결정하는 것이 원칙이다. 만삭 산모에서 ‘유도분만’을 하는 것은 임상적으로 매우 흔한 상황으로, 교과서적인 원칙을 잘 알고 이에 따라 진료하는 것이 중요하다. 만삭 임신에서 ‘유도분만’을 해야 하는 적응증이 모체나 태아에서 발생한다면 주수에 관계없이 ‘유도분만’을 하면 된다. 그러나, 저위험 산모, 즉, 의학적으로 특별한 적응증이 없는 경우의 ‘유도분만’에 대해서는 그 시기를 신중하게 결정해야 한다. 2019년 7월 이전(SMFM에서 ARRIVE trial에 대한 권고안이 나오기 이전)까지는 특별한 적응증이 없는 저위험 산모에서의 ‘유도분만’(이를 선택적 유도분만 즉, ‘elective labor induction’ 또는 ‘non-medically indication induction’이라고 부르기도 한다)은 임신 41주 이전에는 부적절하다고 생각되었다. 이는 전통적으로 만삭의 동일한 임신 주수에서 ‘유도분만’은 ‘자연진통에 의한 분만’보다 제왕절개 빈도가 증가하고, 불량한 주산기 예후 빈도가 높다고 알려져 있기 때문이다. 이렇듯이 만삭에 ‘유도분만’을 결정하는 경우 핵심적으로 고려해야 하는 요소는 제왕절개를 하게 될 확률과 주산기 예후(신생아의 호흡기 합병증 등 이환율 및 산모의 임신성 고혈압 및 자간전증 등 이환율)이다.
그런데, 2010년 이전까지는 ‘유도분만’의 비교대상이 (‘임신유지’가 아니라) ‘자연진통에 의한 분만’이 대다수였던 바, 이는 양막파수 또는 자연진통이 없는 상황에서의 산모의 선택 조건은 ‘유도분만’이거나 ‘임신유지’ 등 두 가지 옵션인 것을 고려하면 부적절한 비교였었다. 당연히 ‘유도분만’의 비교대상은 ‘자연진통에 의한 분만’이 아니라, ‘임신유지’가 되어야 한다. 잘 알고 있는 사실이지만, ‘임신유지’를 선택한 산모에서는 자연진통이 생기는 경우도 있고, 모체나 태아의 적응증 발생하여 ‘유도분만’을 시도하는 경우도 있고, 아주 드물게는 태아가사, 자궁내 태아사망이 발생한 경우까지 모두 포함된다. 따라서, 유도분만을 하지 않은 경우 중 가장 좋은 결과를 보일 수 있는 ‘자연진통에 의한 분만’을 ‘유도분만’과 비교하는 것은 타당하지 않다. 주목할 만한 사실은 2010년 이후 ‘유도분만’과 ‘임신유지’를 비교한 연구들에서는 ‘유도분만’이 ‘임신유지’보다 제왕절개 및 신생아 이환율의 빈도가 비슷하거나 더 낮았다는 점이다. 물론 신생아 이환율은 39+0주~40+6주 사이에 출생한 경우에는 가장 낮기 때문에 이 시기에 분만을 하게 될 경우 그 방법이 ‘유도분만’에 의한 것이든지, ‘임신유지’를 하여 분만을 한 것이든지 차이가 없을 것으로 추측 가능하다. ‘임신유지’를 할 경우에는 일반적으로 임신 20~25주 이후부터 조금씩 상승하는 산모의 혈압을 고려할 때, 임신성 고혈압 및 자간전증의 발생에 있어서 불리한 측면이 있을 수 있다.
2018년 8월 미국의 Grobman WA 등은 NEJM에 ARRIVE (A Randomized TRial of Induction Versus Expectant Management) Trial을 통해 저위험 초산부에서 임신 39주에 선택적 유도분만을 하는 것에 대한 근거를 제공할 수 있는 연구결과를 발표하였다. 이 연구는 3년간의 대규모 다기관 무작위 배정 임상시험으로, 총 6,106명의 저위험 초산부를 대상으로 임신 39주에 ‘유도분만’을 한 군과, ‘임신유지’를 한 군을 비교하였다. (예상대로) 1차적 결과로 비교한 주산기 사망과 심각한 신생아 이환율은 두 군간 유의한 차이가 없었으며, 2차적 결과로 비교한 제왕절개의 비율은 (이전의 후향적 코호트 연구결과와 마찬가지로) ‘유도분만’을 한 군에서 ‘임신유지’를 한 군에 비해 낮았고, (역시 예상대로) 임신성 고혈압 및 임신중독증의 발생빈도도 ‘유도분만’을 한 군에서 ‘임신유지’를 한 군에 비해 낮았다.
이에 2019년 7월 SMFM (Society of Maternal-Fetal Medicine)에서는 위 ARRIVE Trial 연구결과를 분석하여 임상에 적용하기 위한 가이드를 제공하고자, 저위험 초산부에서의 선택적 유도분만에 대한 권고안을 아래와 같이 발표한 바 있다.
- 저위험 초산부에게 임신 39주에 ‘유도분만’에 대해 설명하고 제안하는 것은 타당하다.
- 또한, 신생아의 예후가 동일하므로 (자연진통을 선호하는 산모들은) ‘임신유지’의 결정도 선택할 수 있다.
- ARRIVE trial에 참여하지 않은 병원의 환경에서는 위의 권고안의 효과를 측정할 만한 추가 연구가 권고된다.
가장 중요한 것은 임상의사가 이러한 권고안(정보)을 산모와 공유하여 선택할 수 있는 사항에 대해 설명하고 ‘유도분만’ 및 ‘임신유지’에 대해 상의하여 결정을 하는 것이다. 또한, 이런 권고안을 임상에 적용하기 위해 중요한 것은 선정기준을 잘 파악하는 것이다. ARRIVE trial에서는 특별한 문제가 없는 초산부를 대상으로 하였으며, 당뇨, 고혈압, 자궁내 성장지연, 양수감소증 등의 고위험 산모는 포함하지 않았다. 또한 자궁경부의 상태는 고려하지 않았고, ‘유도분만’의 실패는 (24시간이 아닌) 12시간으로 정의하였다. 따라서 경산부나, ‘유도분만’이 필요한 적응증이 있는 고위험 산모에는 위 결과를 확장하여 적용해서는 안 된다. 즉, 임신 39주에 ‘유도분만’을 제안하는 대상은 저위험 초산부로 한정해야 한다. 그리고 앞서 언급한 바와 같이, 모체 및 태아에 ‘유도분만’의 의학적 적응증이 있는 경우라면 임신 39주 미만이라 하더라도 의학적 필요에 따라 (교과서적인 원칙에 따라) 유도분만을 해야 한다.
조산의 예측과 예방: 2021 ACOG 가이드라인 업데이트

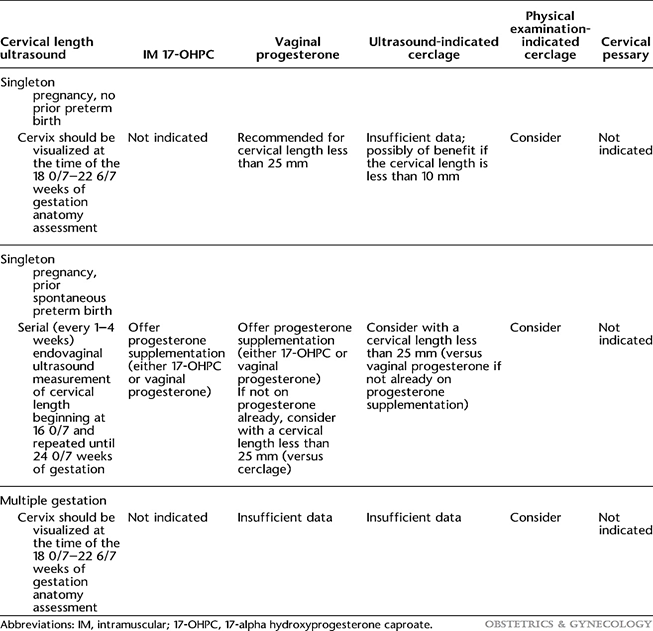
2021년 ACOG 가이드라인에서 조산 예측과 예방에 대한 내용이 업데이트 되었다. 2012년 number 130에서 10년만에 number 234로 개정된 만큼 그 사이 많은 연구가 소개되었다. 조산의 위험인자는 약 10여가지가 소개가 되고 있는데 이중에서 조산기왕력, 다태아임신 그리고 짧은 자궁경부길이(임신 16-24주 측정, <25mm 미만)가 가장 중요한 위험인자로 소개되었고 이 3가지 위험인자를 중심으로 다음과 같은 시나리오에 Intramuscular 17-alpha hydroxyprogesterone caproate (이하 IM 17-OHPC), vaginal progesterone(이하 vaginal PG), cervical cercleage의 적응증을 제시하였다. (그림 1) 가이드라인에 권고된 내용(Level A, Level B, Level C)을 중심으로 소개하고자 한다.
- ① 조산기왕력이 없는 단태아 임신
- 조산기왕력이 없는 단태아 임신에서 자궁경부에 대한 평가는 임신 18 0/7주에서 22 6/7주 사이에 하도록 권고하고 있다. (Level B) 만약 이 시기에 측정한 경부길이가 문제가 없다면 serial 한 경부길이 screening 은 필요하지 않다. (Level B) 이 시기에 측정한 자궁경부길이가 25mm 미만으로 측정되었다면 vaginal PG를 36-37주까지 사용할 것을 권고하였다. (Level A) 상대적으로 IM 17-OHPC는 근거부족으로 사용하지 않을 것을 권고하였다. (Level A) Cervical cercleage는 현재까지 근거부족으로 효과가 입증되지 않았으나 10mm 미만의 매우 짧은 자궁경부길이 이거나 엄격한 적응증(태아기형, 태아사망, 양수/자궁내감염, 양막파수, 조기진통, 질출혈 제외)을 적용하였을 때 경부가 개대 된 examination-based cercleage는 효과가 있을 수 있다.
- ② 조산기왕력이 있는 단태아 임신
- 조산기왕력이 있는 단태아 임신에서 자궁경부길이는 16 0/7주에서 24 0/7주 사이에 평가하도록 권고하고 있고 이 시기에 1-4주 간격으로 serial 하게 측정이 필요하다고 권고하고 있다. (Level A) 이 군(group)에서는 경부길이와 상관없이 IM 17-OHPC 또는 vaginal PG를 16 0/7주에서 20 6/7주 사이에 시작할 것을 권고하고 있다. (Level A) 두 종류의 progesteron에 대한 비교 결과에서 현재까지 vaginal PG의 효과가 조금 더 좋은 것으로 보고되고 있다. 만약 16 0/7-24 0/7주 사이에 짧은 자궁경부길이가 측정되는 경우 cercleage를 고려할 수 있다. 이 경우에 progesteron을 사용하고 있지 않았다면 vaginal PG와 cercleage가 모두 선택지가 될 수 있으며(Level C) 이미 progesteron을 사용하고 있었다면 progesteron을 유지한 채로 cercleage를 고려할 수 있다. (Level C)
- ③ 다태아임신
- 다태아임신의 경우 아직 screenin으로서 자궁경부길이 평가시기에 대해서는 권고안은 없지만 18 0/7주에서 22 6/7주 사이에 평가하도록 하고 있다. 다태아임신에서 예방적인 progesterone 사용은 아직까지 연구결과의 근거 부족으로 권고되지 않는다. (Level B) 짧은 자궁경부길이가 관찰되는 경우 vaginal PG가 대안으로 제시되고 있지만 현재까지는 근거가 부족하다. 예방적 cercleage 역시 권고되고 있지 않으며(Level B) 자궁경부가 개대 된 examination-indicated cercleage의 경우에는 고려할 수 있겠다.
④ 본 가이드라인에서는 시나리오 외에도 몇 가지 권고안을 소개하였는데 짧은 자궁경부가 관찰된 임산부의 활동제한에 대해서 2013년 3mm 미만의 경부길이 미분만부를 대상으로 진행한 연구(Grobman et al. Obstet Gynecol. 2013 Jun;121(6):1181-1186.)를 바탕으로 조산에 대한 예방적 활동제한이 효과가 없음을 권고하였고 (Level C) 무증상 bacterial vaginosis의 경우에도 조산예방을 위한 예방적 항생제는 사용하지 말 것을 권고하였다. (Level A)
그림 1. Screening and Interventions for Prevention of Preterm Birth